CADA DÍA NACEN MÁS DE 40 BEBÉS CON ALERGIA A LA PROTEÍNA DE LA LECHE DE VACA EN ARGENTINA
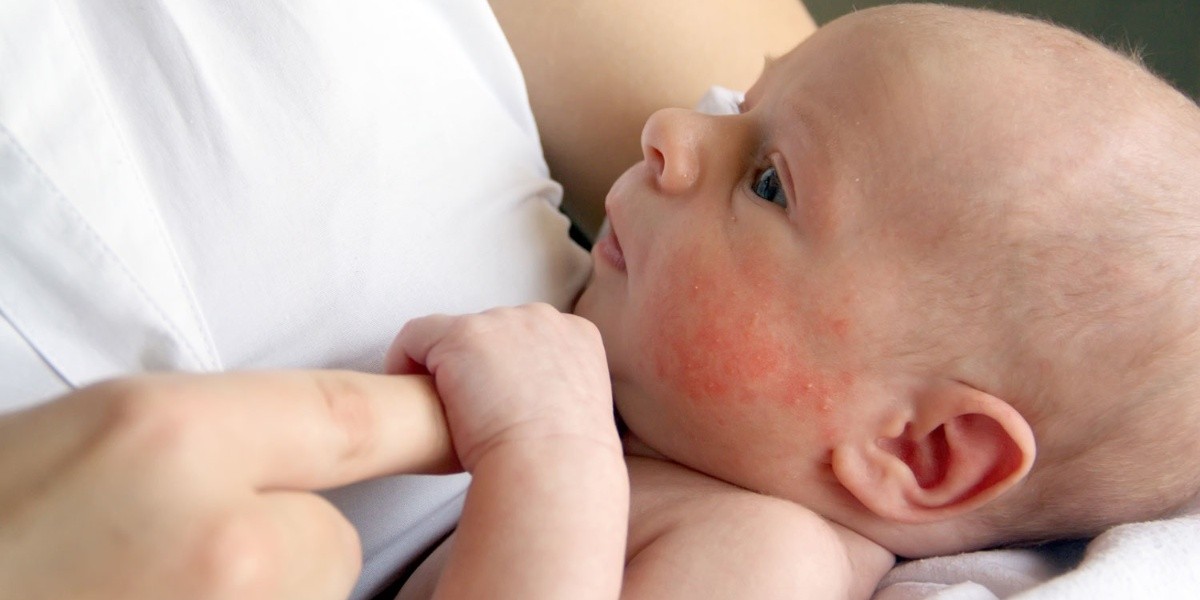
- Es la alergia alimentaria más frecuente, seguida por las que ocasionan la ingesta de huevo, pescado, crustáceos, maní, frutos secos, soja, trigo y sésamo[3],[4].
- Especialistas recomiendan prestar atención a síntomas digestivos como cólicos, vómitos, diarrea y sangre en materia fecal, o dermatológicos, como urticaria o erupciones cutáneas. En ocasiones, puede haber compromiso respiratorio, en cuadros severos, potencialmente mortales, que se conocen como ‘anafilaxia[5].
- Remarcan que el adecuado tratamiento de las alergias alimentarias a temprana edad contribuye al desarrollo de un sistema inmunológico que ayude a prevenir a futuro cuadros inflamatorios de asma, rinitis alérgica, dermatitis atópica y otras enfermedades crónicas como la diabetes o la hipertensión arterial.
- Para aquellos casos de alergia a la proteína a la leche de vaca en que se precise la prescripción de leches medicamentosas, su cobertura está garantizada al 100%, no solo durante el primer año de vida, sino hasta que el especialista así lo considere, tal como está estipulado en la ley nacional N° 27.305.
- Del 21 al 25 de agosto, la Asociación Argentina de Alergia e Inmunología Clínica (AAAeIC) organiza la Semana de la Alergia Alimentaria, una iniciativa para visibilizar los desafíos que enfrentan los niños y niñas con esta condición, además de concientizar sobre su adecuado diagnóstico y tratamiento.
Del 21 al 25 de agosto, por iniciativa de la Asociación Argentina de Alergia e Inmunología Clínica (AAAeIC), se conmemora en nuestro país la ‘Semana de la Alergia Alimentaria’, una oportunidad para concientizar sobre esta problemática. Los principales alimentos que generan reacciones alérgicas son la proteína de la leche de vaca, el huevo, el maní, frutos secos (almendras y castañas, entre otras), pescado, crustáceos, soja, trigo y sésamo.[6],[7]

En Argentina, nacen más de 40 bebés por día con alergia a la proteína a la leche de vaca (APLV), que es la alergia alimentaria más frecuente en nuestro país[8]. “La estadística varía de país en país. En muchos sitios de Europa, el maní es el principal alérgeno, pero el pescado lo es en España y en Grecia. Evidentemente, influyen el acervo cultural y la forma en que nos alimentamos. De todos modos, cuando la proteína de la leche de vaca no es el alérgeno principal, es el segundo; es frecuente en general”, puntualizó el Dr. Jorge Martínez, médico pediatra, especialista en Alergia e Inmunología, Exdirector del Comité Científico de Pediatría de la AAAeIC.
La alergia alimentaria es una reacción del sistema inmunológico que se produce inmediatamente o un tiempo después de ingerir un determinado alimento. Incluso una pequeña cantidad de este puede desencadenar problemas digestivos (cólicos, vómitos, diarrea o sangre en materia fecal), urticaria y otras erupciones cutáneas. En algunos casos, puede causar síntomas graves como la inflamación en las vías respiratorias, incluyendo una reacción potencialmente mortal conocida como anafilaxia[9].
Los especialistas reconocen que cada vez hay más casos de alergias en general, de alergias alimentarias en particular[10] y, lo que es más preocupante, más cuadros graves, de reacciones severas.
“Todavía no están 100% claros los motivos de este incremento, pero sabemos que intervienen la contaminación del ambiente, el ritmo de vida, la alimentación, el estrés, las medidas de higiene y las infecciones. Estos aspectos impactan sobre el desarrollo de nuestra microbiota intestinal y de nuestro sistema inmunológico, que se altera y genera reacciones inflamatorias ante la ingesta de determinados alimentos cuando no debería”, sostuvo el Dr. Martínez.
Las alergias alimentarias afectan más a los niños que a los adultos, aunque determinado porcentaje de niños puede mantener la alergia al alimento durante la vida adulta[11]. Diversas investigaciones refieren una incidencia de hasta el 8 % de los niños menores de 5 años y hasta al 4 % de los adultos[12].
Existe determinada predisposición genética que incrementa el riesgo de desarrollar una alergia alimentaria. Al respecto, la Dra. Karina López, médica pediatra, especialista en Alergia e Inmunología Infantil, Exdirectora del Comité Científico de Alergia Alimentaria y Anafilaxia de la AAAeIC, especificó que “tener padre, madre o hermanos con antecedentes de cualquier tipo de alergia, incluyendo las alimentarias, o enfermedades como asma, rinitis o dermatitis atópica, aumenta significativamente el ‘riesgo atópico’, las chances de desarrollar una alergia alimentaria; es importante prestar particular atención a si estos niños presentan sintomatología compatible con un cuadro de este tipo”.
Por otro lado, la especialista subrayó que, “para evitar diagnósticos tardíos o erróneos, es importante, ante los primeros síntomas, no demorar la consulta con el pediatra de cabecera, quien procurará las primeras medidas y abordará de manera interdisciplinaria al paciente, para poder confirmar el diagnóstico e indicar el manejo más apropiado según cada caso. Si bien la alergia alimentaria en general es benigna y transitoria, se ignora por qué determinados niños tienen más sensibilización a determinados alérgenos que generan reacciones más graves o alergias persistentes. Es importante reconocer cómo reacciona cada paciente”.
Disminuir el riesgo de alergias alimentarias
No se puede modificar factores como la atopía, la herencia, el sexo y la etnia, pero hay algunas medidas que contribuyen al desarrollo de un sistema inmunológico mejor modulado para disminuir el riesgo de alergias y otras reacciones inflamatorias: está demostrado que el parto natural es preferible ante la cesárea porque, al pasar por el canal de parto, el bebé recibe bacterias benéficas que van colonizando su intestino y contribuyendo a su desarrollo inmunológico.
La segunda medida es la lactancia materna, exclusiva hasta los 6 meses y complementaria hasta los 2 años, por toda la protección inmunológica que brinda a corto y largo plazo.
Otra medida es evitar la administración innecesaria de antibióticos o de antiácidos en los primeros meses de vida, aunque el profesional de la salud tratante será quien evalúe el riesgo-beneficio en cada caso y tomará la decisión más conveniente. Lo que debe descartarse es la automedicación con antibióticos, sin una expresa prescripción médica.
Consejos para los casos recién diagnosticados[13]
- Consultar a un médico especialista en alergias. Para eso, la AAAeIC cuenta con una sección en su sitio web en la que se puede buscar un alergista por geolocalización.
- Evitación del alérgeno. Esto significa no entrar en contacto con los alimentos que tienen el alérgeno, pero también aquellos que “pueden contenerlo” o que presentan riesgo de contaminación cruzada en su proceso de elaboración. Es importante leer las etiquetas, verificar los ingredientes y tomar particulares recaudos al cenar fuera de casa.
- Se puede vivir con una alergia alimentaria. Requiere quitar determinados alimentos de la dieta, prestar atención y vigilancia constante, pero no impide llevar una vida plena y una nutrición adecuada y saludable.
Tratar las alergias alimentarias
Es necesario atender los cuadros de alergia, controlarlos y modular el sistema inmunológico seteándolo para que paulatinamente deje de reaccionar ante el alérgeno y desarrolle tolerancia.
Está estudiado y comprobado que esa modulación a tiempo, durante la primera infancia, contribuye a desarrollar un sistema inmunológico preparado para no seguir sobrerreaccionando ante otros estímulos que en el futuro pueden desencadenar potencialmente cuadros crónicos como asma, dermatitis atópica, rinitis alérgica, enfermedad inflamatoria intestinal, diabetes o hipertensión arterial. Prevenir y controlar los cuadros de alergia, por lo tanto, son medidas para cuidar integralmente la salud futura de ese bebé o niño pequeño.
“En el tratamiento de la APLV, lo ideal es sostener la lactancia materna, por todos los beneficios que representa para el niño o niña. Esto se puede lograr si la madre adopta una dieta de exclusión, que consiste en quitar de su alimentación todo aquello que contenga la proteína de la leche de vaca (desde productos lácteos hasta otros como pan, purés, salchichas, embutidos, galletitas dulces, tortas y tartas, entre muchos otros). La misma dieta de exclusión aplica al paciente luego del sexto mes de vida, cuando inicia la alimentación complementaria”, puntualizó la Dra. López.
Cuando no sea posible sostener la lactancia materna, existe la posibilidad de suplementar o complementar la alimentación a través de la indicación de fórmulas especiales, que las prescribe el médico tratante y consisten en fórmulas medicamentosas diseñadas específicamente para el tratamiento de la APLV, cuya cobertura está garantizada por ley.
Específicamente, la ley nacional n° 27.305 de obligatoriedad de leches medicamentosas, promulgada a fines de 2016, establece que las obras sociales y prepagas y, en el caso de que la familia no cuente con seguridad social, el Estado, deben cubrir al 100% el consumo de fórmulas medicamentosas de quienes padecen alergia a la proteína de la leche vacuna (APLV), así como también de aquellos que padecen desórdenes, enfermedades o trastornos gastrointestinales y enfermedades metabólicas, las que quedan incluidas en el Programa Médico Obligatorio (PMO)[14].
“Es necesario reforzar este mensaje, porque la mayoría de las familias cree que tiene que pagar de su bolsillo les leches medicamentosas, cuando no es así, o considera que las tendrá cubiertas solo hasta cumplir el año, mientras que ley es clara en que se garantiza el acceso durante el período que el especialista considere necesario. Muchas familias nos refieren que, después de que el bebé cumple 1 año, las obras sociales y prepagas empiezan a complicar las aprobaciones al tratamiento o a entregar menos latas que las indicadas. Esta es una ley por la que Redinmunos trabajó activamente y tuvo un rol protagónico en su gestación y esfuerzo para lograr que fuera sancionada, por lo que ahora seguimos esforzándonos para garantizar su cumplimiento”, explicó Sandra Del Hoyo, fundadora y presidente de Redinmunos, una asociación civil formada por padres y padres de niños y niñas con alergias a alimentos.
El cumplimiento del tratamiento es muy importante, por eso es crítico que los niños que las necesiten puedan acceder en forma sostenida a las leches medicamentosas, sin interrupciones. Ante cualquier irregularidad en la cobertura de la salud de los pacientes con APLV, se puede ingresar en el Facebook o el Instagram de Redinmunos para entrar en contacto con la organización y recibir asesoramiento.
[1] Luyt D, Ball H, Makwana N, et al. BSACI guideline for the diagnosis and management of cow’s milk allergy. Clin Exp Allergy 2014;44(5):642-72.
[2] Dirección de Estadísticas e Información en Salud. Estadísticas Vitales 2019. Disponible en: http://deis.msal.gov.ar/estadisticasvitales/
[3] Clínica Mayo. Enfermedades y Condiciones. Alergias Alimentarias. Link. Consultado el 3-8-23
[4] FDA.gov. (2018). What You Need to Know about Food Allergies. [online]
[5] Clínica Mayo. Enfermedades y Condiciones. Alergias Alimentarias. Link. Consultado el 3-8-23
[6] Clínica Mayo. Enfermedades y Condiciones. Alergias Alimentarias. Link. Consultado el 3-8-23
[7] FDA.gov. (2018). What You Need to Know about Food Allergies. [online]
[8] Dirección de Estadísticas e Información en Salud. Estadísticas Vitales 2019. Disponible en: http://deis.msal.gov.ar/estadisticasvitales/
[9] Clínica Mayo. Enfermedades y Condiciones. Alergias Alimentarias. Link. Consultado el 3-8-23
[10] Pawanker R et al. WAO, White Book on Allergy Update. 2013:5-55
[11]CDC.gov. (2018). Food Allergies | Healthy Schools | CDC. Link. Consultado el 3-8-23
[12] Clínica Mayo. Enfermedades y Condiciones. Alergias Alimentarias. Link. Consultado el 3-8-23
[13] Food Allergy Awareness. Recién diagnosticados. Link. Consultado el 3-8-23
[14] http://www.msal.gob.ar/dlsn/categorias/salud-publica/leche-medicamentosa/ley-27305

